Варикозная болезнь нижних конечностей
01. Резюме.
Венозная система в отличии от артериальной функционирует в более сложных условиях. У человека в связи с прямым хождением кровь должна возвращаться в правое сердце с периферии, поднимаясь вверх, преодолевая силу тяжести. Если представить венозную систему, как трубу, заполненную жидкостью и стоящую вертикально, то на основание трубы давит столб жидкости, вершиной которого является правое сердце.
Как же человек приспособился к условиям гравитации? В пассивном положении (лежа, сидя, стоя на месте) для венозного возврата достаточно систолического давления и механизма дыхания, с которым синхронизирован венозный кровоток.
При вдохе повышается давление в системе нижней полой вены и кровоток замедляется, а при глубоком вдохе и задержке дыхания – вовсе останавливается, при выдохе давление в брюшной полости понижается и создается подсасывающий механизм, способствующий усилению кровотока. Поэтому при допплеросоноскопии венозный кровоток слышен как шум морского прибоя.
При физической динамической нагрузке и некоторых видах статической нагрузки подключается мышечно-венозная помпа (ее называют вторым сердцем), которая состоит из 3-х отделов. Первый отдел – венозные сплетения стопы, в основном, подошвенная ее поверхность, из которой при ходьбе кровь выдавливается вверх, в следующий отдел помпы – сухожильный, где вены находятся в плотном фасциальном футляре, и попадает в главный отдел помпы – мышечный, откуда в активную фазу работы ноги выталкивается в магистральные вены, причем в нижнюю полую вену ускоренный кровоток поступает попеременно, создавая эффект сифона – одна нога помогает откачивать кровь из другой.
Описанные выше механизмы не могли бы эффективно работать, если бы эволюция не создала клапаны, которые обеспечивают кровоток только в одну сторону – вверх и не пропускают кровь в обратном направлении, повышая эффективность механизмов, обеспечивающих возврат крови к правому сердцу. Теперь уже на точку опоры давит столб крови, верхняя точка которого – первый вышележащий клапан.
Вены нижних конечностей состоят из 2-х систем: глубокой и поверхностной. Глубокая система расположена под фасцией голени и бедра, поверхностная – над фасциями в подкожной клетчатке. Обе системы соединены венами, перфорирующими фасцию, и поэтому называются перфорантными. Последние так же имеют клапаны, пропускающие кровь только из поверхностных в глубокие. По глубоким венам оттекает 85% крови, по поверхностным – 15%.
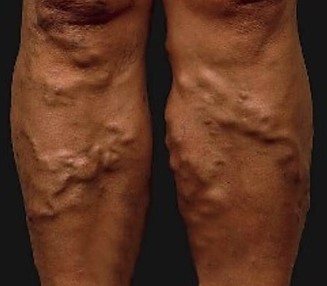
Варикозная болезнь нижних конечностей проявляется расширением поверхностных вен нижних конечностей, несостоятельностью клапанов нарушением системного и регионарного кровотока, метаболическими расстройствами и, в конечном итоге, приводит к развитию ХВН.
02. Историческая справка.
Варикозное расширение вен сопровождает человечество с момента его появления. Упоминания об этой болезни можно найти в Ветхом Завете. Это подтверждают и раскопки захоронения Mastaba в Египте (1595-1580 гг. до н. э.), где была найдена мумия с признаками варикозно расширенных вен и следами венозной язвы голени.
Эту болезнь пытались лечить Гиппократ, Авиценна, Гален.
Ф. Тренделенбург, считая, что причиной варикозного расширения вен является рефлюкс в сафено-феморальном соустье, в 1880 г предложил перевязывать в этом месте большую подкожную вену. Примерно в это же время А.А. Троянов предложил почти такое же вмешательство в России.
С тех пор перевязка большой подкожной вены у места ее впадения в бедренную называется их именем. На Западе эта процедура называется кроссэктомией. Она в настоящее время применяется в том числе в хирургическом лечении восходящего тромбофлебита или тромбоза большой подкожной вены.
В 1908 г W.W. Babcock предложил удалять большую подкожную вену на металлическом зонде, не делая больших разрезов, что значительно снижало травматичность и повышало косметическую эффективность операции.
Основные принципы хирургического лечения варикозной болезни были определены в 1910 г на Х съезде российских хирургов.
Следующий этап развития методов лечения хронических заболеваний вен нижних конечностей был обусловлен разработкой и внедрением в практику рентгенологических методов диагностики.
В 1924 г С.А. Рейнберг, введя в варикозные узлы 20% раствор бромида стронция, произвел первую в России флебографию.
Дальнейшее развитие флебографии прочно связано также и с именами российских ученых: А.Н. Филатова, А.Н. Бакулева, Н.И. Краковского, Р.П. Аскерханова, А.Н. Веденского, В.С. Савельева.
Ультразвуковое ангиосканирование с цветовым картированием потоков крови и допплерографией дало возможность оценить венозную гемодинамику, изучить структуру венозной стенки, состояние клапанов глубоких, поверхностных и перфорантных вен, сделало возможным диагностику рефлюкса крови, его степень, наличие внутрисосудистого тромбоза, его протяженность и динамику развития. Этот метод позволил производить локальные целенаправленные вмешательства на различных отделах венозной системы с целью коррекции венозного кровотока.
Склеротерапия, как метод внутрисосудистого воздействия химических веществ, появилась после изобретения шприца Чарльзом Правецом (Charles-Gabriel Pravaz) в 1851 г.
Правец для получения асептического флебита вводил полуторохлористое железо.
Другие врачи – хлоралгидрат, карболовую кислоту, йодтанниновый раствор, растворы соды.
В 1998-1999 гг. появились первые сообщения C. Boné о клиническом внутрисосудистом применении диодного лазера (810 нм) для лечения хронических заболеваний вен.
03. Патогенез.
Одна из ведущих причин развития болезни – генетическая предрасположенность, которая появилась и развивалась в процессе эволюции на фоне вертикального хождения в связи с меняющимися факторами технического прогресса, характером и содержанием питания, изменением экологии, что привело к несостоятельности соединительной ткани.
На клеточном уровне это связано с нарушением физиологического равновесия между мышечными клетками, коллагеном и эластическими волокнами венозной стенки, что подтверждается частым сочетанием варикозной болезни с грыжами, геморроем, плоскостопием, сколиозом, прогрессирующей близорукостью.
Ожирение является доказанным фактором риска варикозной болезни среди женщин репродуктивного и менопаузального возраста.
Характер жизни и работы
Малоподвижность, статические нагрузки постоянного характера, в том числе и профессионального – в положении стоя (хирурги, продавцы, парикмахеры, лекторы, библиотекари) и сидя (офисные, научные и др. работники), способствуют развитию варикозной болезни. Длительное хождение на высоких каблуках (более 4см), беременность может привести к расширению вен нижних конечностей у женщин.
Особенности питания
Снижение в рационе сырых овощей и фруктов приводит к дефициту растительных волокон, необходимых для ремоделирования венозной стенки, нормальной работы кишечника, приводящей к хроническим запорам, повышающим внутрибрюшное давление и затрудняющим отток крови из вен нижних конечностей.
Врожденные и приобретенные дисгормональные состояния, гормональная контрацепция и гормональная терапия с различными целями могут способствовать развитию варикозной болезни.
Венозная гипертензия, которая является основной причиной дилятации вен, развивается вследствие клапанной недостаточности и появления обратного тока крови – рефлюкса. Этот процесс может начинаться одновременно и в глубоких и в поверхностных венах.
С этого момента мышечно-венозная помпа теряет свою функцию – возникает динамическая венозная гипертензия. При замедлении кровотока на венозном эндотелии фиксируются лейкоциты, активируя процесс воспаления. Этот же процесс протекает интенсивно и на венозных клапанах. Со временем этот процесс распространяется на всю глубину венозной стенки.
Значительная драма разворачивается на уровне микроциркуляторного русла. Венозная гипертензия вызывает повышение проницаемости капилляров сначала для воды. Появляется один из ранних и главных симптомов венозной недостаточности – отек. Поначалу его легко устранить: либо походить, либо поднять ноги чуть выше уровня таза. При прогрессирующей венозной гипертензии в матрикс начинает выходить белок, что вызывает перикапиллярную инфильтрацию лейкоцитами (феномен Шварцмана). Этот белок гиалинизируется, русло капилляра становится ригидным, затрудняется капиллярный кровоток, нарастает ишемия тканей, стимулирующая образование ксантиноксидазы и образование, в свою очередь, свободных радикалов, разрушающих фосфолипиды клеточных мембран. Появляются клинические симптомы трофических расстройств в виде дерматита, паравенозной экземы.
04. Симптомы.
Выраженность симптомокомплекса больше в вечернее время, после физических нагрузок, в жаркую погоду. Если отечность и изменение окраски кожных покровов наблюдаются постоянно, это свидетельствует о развитии хронической венозной недостаточности.
При отсутствии лечения на поздних стадиях варикоза появляются признаки разрастания рубцовой ткани в подкожном жировом слое – липодерматосклероза и венозной язвы.
При сборе анамнеза следует обратить внимание на то, что варикозная болезнь развивается медленно, проявляется незаметными симптомами и поначалу не беспокоит больного, однако при сборе анамнеза у большинства больных удается выяснить, что к вечеру появляется тяжесть в ногах, обувь становится тесной из-за мало заметных отеков в области стопы и нижней трети голени. Особенно это чувствуют женщины, использующие обувь с высокими каблуками. Возникает синдром «тяжелых ног». Наиболее рано эти проявления чувствуют женщины, страдающих избыточным весом или плоскостопием, а также длительно находящиеся в вертикальном малоподвижном состоянии.
Эти симптомы легко спутать с проявлениями остеохондропатии позвоночника, при которой возникает синдром «беспокойных ног», чаще проявляющийся ночью, в то время как при синдроме «тяжелых ног» ночью ноги не беспокоят. Часто встречаются и сочетанные формы.
Варикозное расширение вен – основной симптом болезни, проявляется сначала усилением венозного рисунка за счет ретикулярных вен и сосудистых звездочек (телеангиоэктазии), а затем, и выраженного расширения, носящего характер косметического дефекта. Именно эти проявления чаще всего и приводят пациенток к врачу. Подобные проявления чаще всего развиваются у женщин в период беременности и родов, и постепенно прогрессируют в виде повышения утомляемости в ногах, появления отеков к вечеру, чувства распирания, жжения, боли по ходу вен, иногда – ночных судорог в икроножных мышцах.
Основные клинические симптомы варикозной болезни следующие:
- тяжесть в ногах;
- быстрая их утомляемость;
- появление «сосудистых звездочек» (расширенных капилляров);
- чувство распирания в икроножных мышцах;
- жжение, болезненность в нижних конечностях;
- периодические, позже – постоянные отеки стоп, голеней;
- ночные судороги в икроножных мышцах;
- видимые расширенные вены;
- причудливо извивающиеся сосуды, просвечивающие сквозь кожу, венозные узлы;
- острая или ноющая боль в ногах;
- общая синюшность кожи нижних конечностей;
- пигментные пятна и др.
Стадии заболевания:
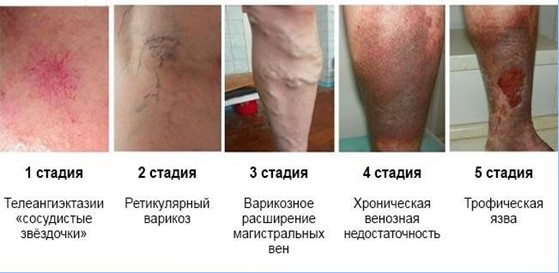
В развитии варикозной болезни нижних конечностей выделяют 4 стадии:
- 1-я стадия (компенсация). Присутствуют небольшие косметические дефекты (сосудистые звездочки), жалобы отсутствуют.
- 2-я стадия. Появляются извитые расширенные вены, небольшая отечность лодыжек, легкие ночные боли.
- 3-я стадия (субкомпенсация). Наблюдаются отчетность, ночные судороги в икрах, быстрая утомляемость ног, чувство распирания мышц, пигментация кожи.
- 4-я стадия (декомпенсация). Сильные отеки стоп, лодыжек, резкое увеличение ширины вен, острая боль, зуд, выраженные судороги. Часто появляются признаки тромбофлебита, венозных язв.
05. Диагностика.
Осмотр проводится в вертикальном положении. Фиксируется венозный рисунок и анатомические отделы, где локализуются варикозно расширенные вены, характер варикозных узлов, состояние их стенок.
При пальпации определяется плотность стенок узлов и стволов вен, наличие уплотнений и участков болезненности. Исследуется симптом кашлевого толчка: в вертикальном положении указательный и средний палец руки прикладывается на исследуемой сегмент вены и исследователь просит больного кашлять.
Если в этот момент исследователь ощущает толчок, значит выше точки прижатия вены венозные клапаны несостоятельны и имеется вертикальный рефлюкс.
В положении больного на спине с поднятой вертикально ногой необходимо фиксировать спадаемость вен с целью выявления беспрепятственного оттока крови из конечности. В таком же положении пальпация по ходу большой и малой подкожных вен может выявить отверстия в фасции, через которые проходят несостоятельные перфорантные вены.
Функциональные пробы, применяемые раньше для диагностики проходимости глубоких вен, состоятельности перфорантных вен и степени венозной гипертензии имеют в настоящее время лишь исторический интерес.
Основные вопросы диагностики такие как наличие вертикального и горизонтального рефлюкса, наличие и степень венозной гипертензии, состояние клапанного аппарата магистральных и перфорантных вен, причины их дисфункции в настоящее время с высокой степенью достоверности решают высокоинформативные инструментальные методы обследования.
Ультразвуковая допплерография (УЗДГ) позволяет оценить функциональное состояние венозной системы. Допплеросоноскопия определяет венозный кровоток шумом, синхронизированным с дыханием и похожим на морской прибой: при выдохе он усиливается, а при вдохе постепенно затихает. Этим методом легко определить рефлюкс в подкожных венах.
Наиболее информативным в настоящее время является ультразвуковое ангиосканирование с цветным картированием кровотока (триплексное сканирование).
Метод позволяет достоверно определить анатомо-морфологические изменения венозного русла и выбрать адекватный метод лечения варикозной болезни, определить показания к операции, оптимальный объем оперативного вмешательства, возможность использования тех или иных технических средств и методов во время операции, оценить состояние стенок и клапанов поверхностных и глубоких вен, их проходимость, функциональное состояние с помощью пробы Вальсальвы (натуживания при вдохе), протяженность рефлюкса, состояние и функцию перфорантных вен.
06. Классификация.
В настоящее время существует несколько классификаций, включающих клинические, этиологические, анатомические и патофизиологические признаки.
На Совещании экспертов, состоявшемся в июне 2000 г в Москве, были приняты «Стандарты диагностики и лечения варикозной болезни нижних конечностей». Исходя из этих стандартов, в нашей стране на сегодняшний день действует следующая классификация, имеющая ярко выраженную тактическую направленность.
Формы варикозной болезни
- внутрикожный и сегментарный варикоз без патологического вено-венозного сброса;
- сегментарный варикоз с рефлюксом по поверхностным и/или перфорантным венам;
- распространенный варикоз с рефлюксом по поверхностным и перфорантным венам;
- варикозное расширение при наличии рефлюкса по глубоким венам.
На основе этой классификации можно четко определить лечебно-диагностическую тактику у каждого конкретного больного, что, несомненно, является огромным подспорьем в лечебной работе и позволяет оптимизировать и стандартизировать подходы к ведению подобных пациентов. При этом необходимо отметить, что четвертая форма варикозной болезни (с рефлюксом по глубоким венам) встречается не так часто, как это предполагалось ранее. Роль этого рефлюкса в патогенезе варикозной болезни многими авторами считается преувеличенной, а методы хирургической коррекции (экстравазальные спирали и т.д.) не совсем оправдали возлагавшихся на них надежд.
Классификация ХВН, предложенная Савельевым В.С. и соавт. (2001), пользуется наибольшей популярностью: 0-я степень – симптомы отсутствуют; 1-я степень – синдром «тяжелых ног», преходящий отек; 2-я степень – стойкий отек, гипер- или гипопигментация, липодерматосклероз, экзема; 3-я стадия – венозная трофическая язва (открытая или зажившая).
На Совещании также было принято решение о введении в отечественную практику Международной классификации варикозной болезни – СЕАР (C – clinic, E – etiology, A – anatomy, P – pathophysiology):
- Ст. 0 Отсутствие симптомов заболевания при осмотре и пальпации, но при опросе выявляются жалобы на тяжесть в ногах и обувь становится тесной к вечеру.
- Ст. 1 Телеангиоэктазии и/или ретикулярные вены.
- Ст. 2 Варикозно расширенные вены.
- Ст. 3 Отеки нижних конечностей к вечеру.
- Ст. 4 Кожные трофические изменения (пигментация, венозная экзема, индурация).
- Ст. 5 Кожные изменения прогрессируют вокруг рубцов от заживших венозных язв.
- Ст. 6 Кожные изменения вокруг открытой венозной язвы.
Для каждой стадии варикозной болезни характерны специфические изменения нижних конечностей.
Однако СЕАР классификация большинством хирургов признается довольно громоздкой и не совсем удобной в рутинном применении, особенно в амбулаторной практике. Ее использование в большей степени оправдано в клинических исследованиях и другой научной деятельности, когда есть необходимость провести анализ большого массива данных на крупной выборке популяции больных.
07. Осложнения.
Наиболее часто встречающиеся осложнения варикозной болезни: кровотечение, тромбофлебит, венозная язва.
Травма пораженных вен приводит к сильнейшему кровотечению, требующему скорой помощи для остановки кровотечения.
Тромбофлебит глубоких и поверхностных вен является опасным осложнением варикозной болезни, который может привести к тромбоэмболии легочной артерии и ее ветвей.
Тяжелым течением тромбозов вен нижних конечностей отличаются флегмазии, возникающие вследствие тотального тромбоза всей венозной системы конечности. Различают 2 вида флегмазий: белую и синюю.
Белая
Белая флегмазия возникает при сохранившемся оттоке венозной крови из конечности через висцеральные вены таза. По некоторым клиническим проявлениям она похожа на артериальную эмболию: сильная ишемическая боль из-за мощного артериального спазма, бледность кожных покровов, отсутствие пульсации на периферических сосудах, но, в отличие от артериальной эмболии, конечность отечная, влажная, теплая. Ошибки в диагностике этой формы заболевания приводят к неоправданному вмешательству на артериальной системе и усугубляют течение процесса.
Синяя
Синяя флегмазия возникает вследствие полной блокады венозного оттока из конечности. При этом конечность приобретает темно-синий цвет, покрыта фликтенами, резко отечна, выражена интоксикация. Процесс быстро переходит на промежность. Это единственный вид венозной недостаточности, который приводит к гангрене и требует ампутации.
Тромб, располагающийся в поверхностных венах, чаще всего при тромбофлебите большой подкожной вены, может вызвать эмболию, если он доходит до средней трети бедра. Клинически это можно установить по уровню воспалительных изменений в виде уплотнения, болезненности и гиперемии по ходу вены. Это место прикрепления тромба к стенкам вены. Уточняется диагноз при ультразвуковом дуплексном сканировании.
Самая опасная часть тромба – флотирующая верхушка его. Если верхушка флотирующего тромба лоцируется в средней трети бедра, необходима экстренная госпитализация и перевязка большой подкожной вены у места впадения в бедренную – кроссэктомия
В остальных случаях больные лечатся консервативно: эластическая компрессия, противовоспалительные нестероидные препараты, местно компрессы с гепариновой мазью, электрофорез с протеолитическими ферментами.
Больной должен ходить. По стихании воспалительных явлений показана комбинированная флебэктомия.
При тромбозе глубоких вен основным симптомом является отек, который носит дистальный характер: верхний его уровень ниже уровня тромбоза. Болезненность определяется при поколачивании по пятке и при тыльном сгибании стопы.
Если тромбоз на уровне голени, болезненность определяется при сжатии икроножных мышц или сдавлении пневмоманжетой (симтом Хоманса). Диагноз подтверждается ультразвуковым ангиосканированием
Если имеется восходящий тромбоз или имеются признаки тромбоза мелких ветвей легочной артерии (инфарктной пневмонии – трехугольная кортикальная тень в легком, кровохаркание, выпот в плевре, шум трения плевры), показана установка кавафильтра.
При эмболии основного ствола легочной артерии, для которого характерны цианоз верхней половины грудной клетки, нарушения дыхания и сердечной деятельности вплоть до полной остановки сердца, требуется экстренное удаление тромба из легочной артерии. Летальность при оперативном способе лечения составляет 50%.
В настоящее время отдается предпочтение тромболитической терапии. Для этой цели используют активаторы эндогенного фибринолиза – препараты стрептокиназы, урокиназу, тканевой активатор плазминогена. При этом способе лечения летальность удалось снизить до 19%. Лечение проводится на фоне гепаринотерапии с постепенной отменой и переходом на непрямые антикоагулянты.
Неэмбологенный венозный тромбоз лечится консервативно – антикоагулянтами, в основном их низкомолекулярными формами.
Тромбоз глубоких вен неизменно заканчивается гибелью клапанов глубоких вен и развитием венозной гипертензии и тяжелых форм хронической венозной недостаточности, сочетающейся с вторичным варикозом. Различают отечную, отечно-варикозную и отечноварикозно-язвенную форму посттромбофлебитической болезни.
В среднем в течение 5 лет после перенесенного заболевания возникают венозные язвы, которые называют «бичом человечества с тех пор, как оно приняло вертикальное положение». Заболевание протекает длительно, имеет характер хронического воспаления с частыми обострениями и приводит к очень высокой инвалидизации и, по выражению Н.Н. Еланского, «такие больные вынуждены больше служить своим ногам, чем ноги им».
08. Лечение.
Лечение варикозной болезни начинается с нулевой стадии. Лечебные мероприятия любого характера должны быть направлены на восстановление или улучшение оттока крови, профилактику осложнений ХВН, улучшение качества жизни больных.
Основные принципы консервативного лечения зависят от степени ХВН: при 0 степени применяется эластическая компрессия (лечебный трикотаж 1-2 класса), 1-ой степени – эластическая компрессия (лечебный трикотаж 1-2 класса) с эпизодическими курсами монофармакотерапии, 2-ой степени – эластическая компрессия (лечебный трикотаж 2 класса с повторными курсами монофармакотерапии, физиотерапии и санаторно-курортного лечения, 3ой и 4-ой степени – эластическая компрессия (лечебный трикотаж 2-3 класса) с непрерывной комбинированной фармакотерапией, местным лечением и физиотерапией.
В начале развития заболевания применяется медикаментозная терапия в основном следующими лекарствами:
- Венотонизирующие таблетки, капсулы, капли с целью восстановления эластичности вен, улучшения трофики тканей и микроциркуляции крови: детралекс, венорутон, аскорутин, эндотелон, гливенол, трибенол, вазобрал, эскузан, анавенол;
- Венотоники в виде мазей и кремов: троксевазин, лиотон 1000 гель, эссавен, венитан;
- Антикоагулянты для предотвращения тромбообразования: гепарин, гирудин, фениндион, аспирин. Параллельно применяются гепариновая мазь, лиотон 1000 гель;
- Антиагреганты: персантин, тромбонил;
- При развитии венозных язв назначают ангинин, предуктал, пентоксифиллин.
Компрессионная терапия начинается в ранних стадиях заболевания и продолжается практически всю жизнь. Она является фундаментальным как для профилактики самого заболевания, так и его осложнений. Ускоряя венозный кровоток по глубоким венам, снижая патологическую венозную емкость, устраняя или уменьшая венозный рефлюкс, увеличивая резорбцию жидкости из интерстициального пространства в венозном отделе микроциркуляции, увеличивая фибринолитическую активность крови за счет повышения выработки тканевого активатора – плазминогена, эластическая компрессия действует на многие звенья патогенеза хронической венозной недостаточности.
Компрессионная терапия осуществляется эластическими бинтами, эластическим медицинским трикотажем и пневмокомпрессией, которая относится к физиотерапевтическим процедурам, проводится курсами и имеет свои противопоказания.
Эластические бинты в связи с малой косметичностью применяются в основном в процессе операции, послеоперационном периоде и при наличии трофических расстройств и венозных язв. В остальных случаях с успехом применяется эластический медицинский трикотаж (гольфы, чулки, колготки). Обладая косметичностью и эстетичностью, он практически решил проблему профилактики варикозной болезни и лечения неосложненных ее форм.
- Склеротерапия, как самостоятельное средство инвазивного лечения, применяется в 1ой стадии заболевания. Склеротерапия притоков магистральных вен проводится склерозантами различной концентрации в зависимости от диаметра вены.Метод появился вскоре после изобретения инъекционных шприцов и прошел большой исторический путь от полного отрицания его эффективности до обоснованного его применения в настоящее время. Эффективность лечения во многом зависит от выбора показаний, методики проведения и склерозанта, используемого для процедуры.Показания к склеротерапии: ретикулярный варикоз и телеангиоэктазии, изолированный варикоз притоков магистральных вен, не удаленные мелкие вены после флебэктомии.Важно: Микросклеротерапия ретикулярного варикоза и телеангиоэктазии проводится тонкими иглами и препаратами в очень низких концентрациях
- После введения склерозанта участок вены подвергается локальной компрессии специальными латексными подушечками, конечность бинтуется эластическими бинтами средней растяжимости и больному рекомендуется 2 ч ходить для профилактики тромботических осложнений и повреждения клапанов глубоких вен.Для удаления варикозно расширенных вен успешно применяется минифлебэктомия (или микрофлебэктомия)
- Основные принципы минифлебэктомии заключаются в следующем: операция проводится под местной анестезией; миниразрезы (1-2 мм); выведение вариксов крючками; вытягивание и отрыв вены вне разреза; вены не перевязываются; гемостаз за счет компрессии; швы на кожу не накладываются; адгезивные (пластырные) наклейки на 2 дня и эластичное бинтование (или трикотаж) в течение 3 нед в дневное время.
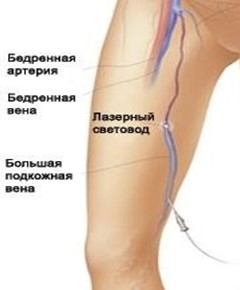
- Склерохирургические методы применяются для облитерации основного ствола большой и малой подкожных вен путем введения склерозанта по длинному катетеру или с применением радиочастотной (VNUS), крио- или лазерной (EVLT) облитерации.
Схема операций Троянова-Тренделенбурга
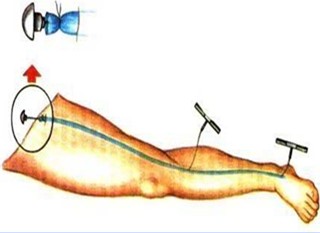 В основе его лежит комбинированная флебэктомия – ликвидация вертикального и горизонтального рефлюкса путем удаления варикозно измененных вен на специальном зонде (стрипинг) и диссекция (пересечение и перевязка) перфорантных вен, которая может выполняться и эндоскопически.
В основе его лежит комбинированная флебэктомия – ликвидация вертикального и горизонтального рефлюкса путем удаления варикозно измененных вен на специальном зонде (стрипинг) и диссекция (пересечение и перевязка) перфорантных вен, которая может выполняться и эндоскопически.
Особенностью любого инвазивного способа лечения варикозной болезни является необходимость возможно ранней активизации больного в условиях компрессии для профилактики тромботических осложнений.
Все еще остались вопросы?
Просто позвоните нам!