Рак прямой кишки
01. Резюме.
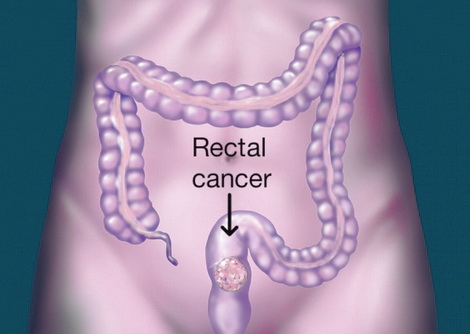
Рак прямой кишки — это наиболее частая локализация опухоли в ЖКТ, встречается в 5% всех онкологических заболеваний пищеварительной системы. Максимум заболевания приходится на возраст 40-60 лет, но все чаще он поражает людей в более молодом возрасте. В настоящее время в мире наметилась тенденция к увеличению уровня заболеваемости раком прямой кишки. По данным Всемирной организации здравоохранения, каждый год в мире регистрируется более полумиллиона случаев заболевания.
02. Причины возникновения заболевания.
Рак прямой кишки практически всегда возникает на фоне измененной слизистой оболочки.
Большую роль в развитии болезни играют предраковые заболевания:
- полипы прямой кишки;
- семейно-наследственный диффузный полипоз;
- хронические проктиты;
- неспецифический язвенный колит;
- проктосигмоидиты;
- аноректальные трещины;
- свищи, язвы и т.д.
Полипы принадлежат к группе облигатных предраковых болезней. Вероятность трансформации полипа в рак прямой кишки очень высока.
Большинство исследователей рассматривают возможность развития рака толстой кишки более вероятной при наличии аденоматозных полипов. Риск злокачественной трансформации полипов расценивается в пределах 3-20%, причем он значительно возрастает с увеличением размеров образований, составляя при полипах диаметром более трёх см — 40-85%.
Частота развития рака в крупных аденомах пропорциональна увеличению их размеров, но линейной зависимости не существует. Вероятность малигнизации крупных аденом резко увеличивается при существовании их в течение 10 лет.
Выдвинута и альтернативная концепция, согласно которой большая часть раковых опухолей в толстой кишке развивается «de novo», поэтому рак толстой кишки не может быть предотвращен только одной полипэктомией, поскольку злокачественные потенции могут быть заключены даже в визуально неизмененной слизистой оболочке толстой кишки.
Имеются весьма противоречивые мнения о частоте малигнизации аденом в зависимости от их гистологического строения. Одни авторы считают, что наиболее часто малигнизируются ворсинчатые аденомы, причем без слизеобразования, другие — тубулярно-ворсинчатые, третьи не отмечают существенных различий в частоте малигнизации тубулярно-ворсинчатых и ворсинчатых аденом.
Метастатический потенциал крупных аденом с элементами инвазии пока недостаточно изучен. При хирургическом лечении малигнизированных аденом диаметром более 4,0 см в 51% случаев были выявлены метастазы в регионарные лимфоузлы или отдаленные метастазы.
03. Симптомы рака прямой кишки.
На начальной стадии заболевание протекает бессимптомно, ничем не проявляя себя, обнаружить его на этом этапе очень сложно, а с увеличением опухоли в размерах и ее распространением появляются первые симптомы.
Вначале появляются нарушения стула, проявляющиеся в виде запоров или диареи. Пациент испытывает ощущение неполной дефекации, не приносящей должного удовлетворения, отмечаются частые ложные позывы, присоединяются выделения из анального канала. Кровотечения наблюдаются у 90% пациентов в виде крови в кале. Частые кровотечения могут стать причиной анемии, сопровождающейся повышенной усталостью, бледностью, отсутствием аппетита.
С ростом опухоли запоры приобретают упорный характер, сопровождающиеся вздутием, урчанием живота. Далее может наступить непроходимость кишечника, при которой просвет кишечника закупоривается растущей опухолью, что приводит к скоплению в кишечнике каловых масс и сильному растяжению стенок.
Заподозрить непроходимость можно при наличии следующих признаков:
- отсутствие газов и стула;
- вздутие живота;
- приступообразные боли в животе;
- тошнота;
- многократная рвота и т.д.
Рак прямой кишки сопровождается и осложнениями воспалительного характера: абсцессы, флегмоны, перитонит. Клетки опухоли прорастают в мочевой пузырь, влагалище, образуя различные свищи, вызывая сдавление мочеточников. Появление болезненности происходит лишь при поражении аноректальной зоны. В этот период больные отмечают нарастающую общую слабость и катастрофическую потерю веса – кахексию.
04. Стадии рака прямой кишки.
Развивается рак прямой кишки довольно медленно, постепенно распространяясь по окружности кишки. Вместе с током крови и лимфы злокачественные клетки разносятся по организму, образуя метастазы. Чаще всего рак прямой кишки дает метастазы в легкие, печень, яичники, почки и т.д.
Сегодня в мире существует несколько классификаций онкологических заболеваний, одной из которых является TNM, при которой стадирование злокачественного образования основано на трех критериях:
- T – (tumor) – определяет глубину врастания злокачественного образования в стенку кишки
- N – (nodus) – характеризует опухоль по наличию или отсутствию регионарных метастазов
- M – (metastasis) – характеризует опухоль по наличию или отсутствию отдаленного метастазирования
У нас в стране заболевание принято разделять на стадии, и эта классификация взята за основу во всех профильных клиниках.
Выделяют четыре стадии рака прямой кишки:
I стадия
Небольшая опухоль, не превышающая 2 см. Подвижная, не выходит за пределы стенок кишечника, затрагивая только слизистый слой, не имеет метастазов. При условии грамотного лечения выживаемость составляет около 90%.
II стадия
Размер опухоли не превышает 5 см. Отдалённых метастазов нет, отдельные метастазы можно обнаружить только в региональных лимфатических узлах. Опухоль выходит за границы стенок кишечника и начинает распространяться в соседние органы. При условии грамотного лечения выживание достигает 60-85%.
III стадия
Злокачественное образование превышает 5 см. Прорастает все слои стенки кишечника. При этой стадии в региональных лимфоузлах обнаруживаются множественные метастазы. При условии вовремя начатого лечения вероятность выживания составляет 25-60%.
IV стадия
Опухоль неподвижна, распространилась на окружающие ткани. Имеются множественные метастазы в регионарных лимфатических узлах и в отдаленных органах (печень, легкие, кости и др.). Вероятность выживания всего около 7%.
Определение стадии болезни необходимо для точной тактики лечения и понимания, каким больным необходимы определенные исследования, а также операция, химио- и лучевая терапия. Опухоли, имеющие метастазирование в удаленные органы в другие органы, более агрессивны и распространены, чем образования небольших размеров, ограниченные только стенкой кишечника.
05. Диагностика заболевания.
Выявление заболевания на начальных этапах затруднено из-за недостатка характерной симптоматики. Клиническая картина, как правило, появляется на более поздних стадиях заболевания. При постановке диагноза информативными являются следующие диагностические приемы:
Пальцевое исследование прямой кишки
При расположении опухоли в нижне — и среднеампулярном отделах прямой кишки, дает возможность определить расстояние ее нижнего полюса от перианальной кожи, оценить подвижность опухоли, ее взаимоотношение с соседними органами, наличие увеличенных лимфатических узлов в параректальной клетчатке. Это исследование позволяет диагностировать заболевание у 2/3 пациентов.
Ректороманоскопия
позволяет уточнить высоту расположения опухоли, осмотреть ее нижний полюс и распространение по периметру кишки, произвести забор материала для цитологического или гистологического исследований.
Колоноскопия
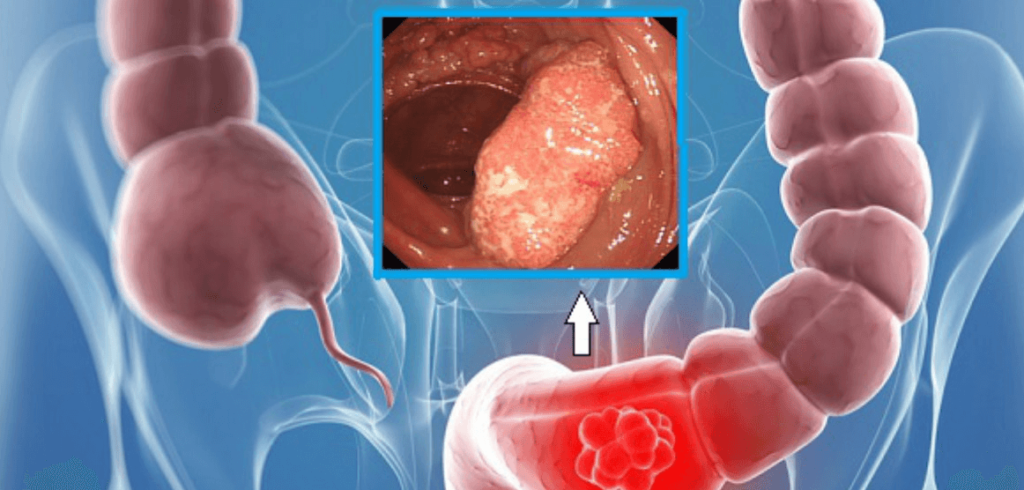
Позволяет не только визуально осмотреть всю толстую кишку и терминальный отдел подвздошной кишки, но и точно установить высоту расположения опухоли, характер ее роста, протяженность, степень сужения просвета кишки и наличие нарушения кишечной проходимости, произвести забор материала для гистологической верификации опухолевого процесса.
Для уточнения локализации опухолей небольших размеров и определения границ резекции в процессе оперативного вмешательства применяется интраоперационная колоноскопия или ректоскопия.
Компьютерная томография органов грудной клетки
Является обязательным исследование при подготовке пациентов к операциям на прямой кишке. Это исследование позволяет не только выявить метастатическое поражение легких у больных, но и определить их функциональное состояние, имеющие большое значение для проведения анестезии, особенно при лапароскопических вмешательствах.
Ирригоскопия
Является обязательным этапом обследования больных с заболеваниями прямой кишки. Бариевая клизма с двойным контрастированием позволяет уточнить локализацию опухоли в прямой кишке, определить ее взаимоотношение с окружающими органами, осмотреть вышележащие отделы толстой кишки.
Ирригоскопия
Является обязательным этапом обследования больных с заболеваниями прямой кишки. Бариевая клизма с двойным контрастированием позволяет уточнить локализацию опухоли в прямой кишке, определить ее взаимоотношение с окружающими органами, осмотреть вышележащие отделы толстой кишки.
Для определения поражения лимфатических узлов и отдаленных метастазов при раке прямой кишки используется компьютерная или магнитно-резонансная томография органов брюшной полости с болюсным контрастированием. Как правило, используется несколько МР-режимов. В режиме Т1 взвешенного изображения четче визуализируются фасции, а в режиме Т2 — структура опухоли.
В плане обследования больных с заболеваниями прямой кишки используется ультрасонография органов брюшной полости и малого таза. Данное исследование позволяет осмотреть все органы брюшной полости, уточнить локализацию опухоли, ее размеры, глубину прорастания в кишечную стенку и окружающую клетчатку, связь опухоли с окружающими органами, определить признаки отдаленного метастазирования в печень, яичники, косвенные признаки канцероматоза (асцит), оценить состояние парааортальных, подвздошных лимфоузлов.
Трансректальное УЗИ
Позволяет с высокой степенью достоверности определить глубину инфильтрации опухолью стенки кишки и окружающих тканей, выявить наличие абсцессов в зоне опухоли и метастазов в параректальной области.
Позитронно-эмиссионная томография (ПЭТ)
Исследование кала на скрытую кровь
Наиболее простой способ диагностики.
Исследование кала на скрытую кровь
Наиболее простой способ диагностики.
Исследование крови на онкомаркеры
СЕА (Карциноэмбриональный антиген) – проводится до хирургического вмешательства и повторяется также после операции. Увеличение уровня показателей после проведенного лечения может означать рецидив опухоли.
Клинический анализ крови
Этот анализ необходим для выявления возможной анемии, которая может развиться в результате продолжительных кровотечений.
06. Хирургическое лечение рака прямой кишки.
Хирургическое лечение опухолей прямой кишки проводится в 72,3%, а комбинированное и комплексное — в 21,0%. Хирургическое лечение, как метод, используется в 93,3%. Возможности хирургического лечения разнообразны: от трансанального иссечения опухолей, до эвисцерации таза при распространенном раке.
Имеется тенденция к возрастанию доли сфинктеросохраняющих операций. Применение сшивающих аппаратов позволяет выполнить предельно низкую резекцию прямой кишки с сохранением функции сфинктера в 80—85%. Границы «опухолевого поля» в дистальном направлении при экзофитном росте составляют 3,5-4,0 см, а при эндофитном росте увеличиваются на 1,0-1,5 см. Основываясь на этом, авторы рекомендуют определять дистальный уровень резекции при РПК, не менее 5 см. Расположение опухоли выше 7 см от края ануса служит показанием для выполнения сфинктеросохраняющих операций. В случае локализации опухоли в нижнеампулярном отделе ПК операцией выбора является экстирпация ПК.
Для сохранения анального жома при операциях у больных РПК используются разные виды операций: передняя резекция, брюшно-анальная резекция с низведением левых отделов ободочной кишки, трансанальное удаление опухоли и другие виды операций.
При выборе вида оперативного лечения опухолей толстой кишки, важное значение имеет локализация опухоли, ее размеры, степень инвазии кишечной стенки, состояние регионарных лимфатических узлов, морфологическая характеристика опухоли (экзофитная, эндофитная форма), наличие отдаленных метастазов.
Следовательно, хирургическое лечение опухолей прямой кишки имеет большое многообразие и оправданную вариабельность.
Анатомические исследования фасций таза и распространения опухоли были положены в основу хирургической техники лечения рака прямой кишки под названием тотальная мезоректумэктомия (ТМЭ).
В 1982 г. английский хирург Richard John Heald впервые опубликовал в журнале British Journal of Surgery описание техники тотальной мезоректальной эксцизии (ТМЭ) при хирургическом лечении больных раком прямой кишки. Основу концепции техники ТМЭ составляло острое выделение прямой кишки под контролем зрения в бессосудистой зоне между висцеральной фасцией (собственной фасцией) прямой кишки и париетальной фасцией таза в, так называемом, священном слое («holy plane» по R.J. Heald). Именно в клетчатке, заключенной в собственную фасцию (мезоректум) расположены лимфатические узлы, большая часть из которых, как правило, имеют метастазы опухоли. При использовании традиционного способа выделения прямой кишки (прием «лодочка») часть этой жировой клетчатки отрывается и остается в малом тазу, что, в большинстве случаев, приводит к возникновению, так называемых «сателлит-метастазов», частота которых может достигать 25%.
Следуя выше описанной методике диссекции прямой кишки можно выполнить следующие виды операций:
- Передняя резекция кишки — при опухоли небольшого размера, обнаруженной на ранней стадии, которая расположена на 10 см выше анального сфинктера. Проводится с регионарной лимфаденэктомией, восстановление непрерывности кишки выполняется путем наложения анастомоза. Данная операция при раке прямой кишки ограничивает жизнь больного незначительно, после нее пациент довольно быстро возвращается к обычной жизни.
- Низкая передняя резекция прямой кишки — выполняется при локализации злокачественного образования в ректосигмоидном отделе кишки, если нижний край опухоли находится на 8 см выше расположения ануса. Операция проводится с сохранением сфинктера.
- Брюшно-анальная резекция прямой кишки с низведением сигмовидной в анальный канал (операция “низведения” или “протаскивания”) при локализации опухоли на расстоянии 7-9 см. Существует несколько модификаций данного вмешательства, которые различаются способом формирования сигмо-анального анастомоза. Наиболее распространенными вариантами являются низведение сигмовидной кишки в анальный канал с избытком и формирование колоанального анастомоза двухрядным или однорядным швами. Довольно часто данные операции сопровождаются послеоперационными гнойно-септическими осложнениями. Зачастую имеют место и неудовлетворительные функциональные результаты, которые связаны, в первую очередь, с отсутствием у низведенной кишки ампулы, т.е. с утратой резервуарной функции. Многие авторы решение данной проблемы видят в формировании резервуарных колоанальных анастомозов, среди которых наибольшее распространение получил J-образный резервуар.
- Брюшно-промежностная экстирпация — рекомендована на II-III стадии и проводится в том случае, если опухоль располагается на 4-5 см от ануса. При хирургическом вмешательстве кишечник выводится в левую подвздошную зону с наложением колостомы.

Дискуссия о целесообразности этого доступа давно закончена и большими рандомизированными исследованиями показана целесообразность этого доступа и абсолютная идентичность открытого и лапароскопического вмешательства с точки зрения онкологической обоснованности.
07. Лучевая терапия рака прямой кишки.
Основным методом лечения данного заболевания является хирургическое вмешательство. Наряду с операцией используется химио- и лучевая терапия. Для некоторых локализаций опухоли прямой кишки обязательной составляющей предоперационного лечения является облучение, преимущество которого – целенаправленное воздействие на пораженные клетки. Принцип действия радиотерапии заключается в повреждении ДНК клетки путем облучения. Возникшие биохимические изменения способствуют либо разрушению клетки, либо изменению ее метаболизма, что приводит к нарушению нормального функционирования опухолевой клетки.
Радиотерапия помогает снизить вероятность дальнейшего развития болезни и проявления рецидива, что улучшает не только продолжительность жизни пациента, но и ее качество. Более того, при плоскоклеточном злокачественном образовании анального канала удается добиться излечения, используя лишь химиолучевую терапию без хирургического вмешательства. Послеоперационная лучевая терапия при раке применяется редко в связи ее с малой эффективностью. Как паллиативный метод, радиотерапия применяется при метастазировании в кости, легких, при неоперабельной опухоли или рецидиве.
Побочные эффекты лучевой терапии
Возникновение тех или иных последствий зависит от дозы полученной радиации и части облучаемого тела. При злокачественных образованиях кишечника облучение области живота и таза может сопровождаться тошнотой, рвотой, расстройствами стула, недержанием мочи. Кожа в зоне воздействия приобретает покраснение, может стать чувствительной и раздраженной. Для облегчения этих симптомов следует использовать специальные препараты и кремы. Во время лечения пациент может чувствовать усталость, но к концу курса большинство нежелательных эффектов проходит. Однако следует выполнять все предписания врача, соблюдать рекомендованную диету и регулярно принимать назначенные препараты.
На эффективность лучевой терапии влияют стадия развития болезни, локализация и размеры опухоли, а также возраст пациента. С помощью облучения вероятность рецидива снижается на 50%. Комбинированное лечение приводит к излечению на раннем этапе болезни в 90% случаев.
08. Химиотерапия при раке прямой кишки.
Химиотерапия при раке прямой кишки – метод лечения, который может применяться до хирургического вмешательства в качестве неоадьювантной терапии, а также после операции (адьювантная терапия), позволяющей уменьшить риск развития рецидива болезни. Кроме того, лекарственная терапия показана при обнаружении большого количества метастазов, которые невозможно удалить с помощью хирургического вмешательства. Она призвана уменьшить тягостные симптомы болезни и продлить жизнь у неоперабельных больных.
Методика лечения планируется для каждого пациента индивидуально. Правильно поставленный диагноз дает возможность выбрать наиболее эффективную тактику. После радикальной операция выживаемость может достигать 70% в зависимости от гистологии новообразования, объема операции, а также возраста пациента и наличия тяжелых сопутствующих болезней. При обнаружении метастазов пятилетняя выживаемость существенно ниже.
09. Качество жизни больных после колоректальных операций.
Сегодня возросли требования к качеству жизни после операций на прямой кишке. Безусловно, выведение части кишечника на переднюю брюшную стенку негативно отражается на психологическом состоянии пациентов. Поэтому специалисты ориентированы на органосохраняющие вмешательства, стремясь свести к минимуму функциональные нарушения, которые возможны после хирургического лечения. Усилия направлены на сохранение непрерывности кишечной трубки и сфинктера прямой кишки с помощью колоректального анастомоза, а также на сохранение максимального количества нервных окончаний в зоне оперативного вмешательства.
В некоторых случаях, когда соединить концы кишки нет возможности из-за большой зоны поражения или состояние здоровья пациента не позволяет сделать это, приходится выводить кишечную стому на брюшную стенку, а восстановительную операцию необходимо отложить на 6-8 месяцев.
Качество жизни тесно связано с объемом хирургического вмешательства. При операции, проводимой в экстренном порядке (кишечная непроходимость, перфорация стенки, кровотечение) восстановление требует больших усилий и сопровождается высоким риском, чем при плановом вмешательстве на тех же условиях.
10. Послеоперационный период.
Рецидивы болезни, как правило, возникают в течение 5 лет после радикальной операции. Для их своевременного выявления, а также для коррекции функциональных нарушений, связанных с операцией, необходимо врачебное наблюдение после первичного лечения.
Рекомендуется проходить осмотр каждые 3 месяца на протяжении 2 лет. Далее в течение 3 лет каждые 6 месяцев, после 5 лет достаточно одного раза в год.
Для рутинного обследования больному рекомендуется прохождение УЗИ печени и забрюшинных лимфоузлов, определение в сыворотке уровня РЭА или СА, а также колоноскопия. В случае повышения онкомаркеров или другого отклонения, обнаруженного при осмотре, показано проведение компьютерной томографии органов грудной клетки и брюшной полости , сканирование костей и пр.
Все еще остались вопросы?
Просто позвоните нам!